Gastrisk bypass
Fedmeoperasjon - gastric bypass
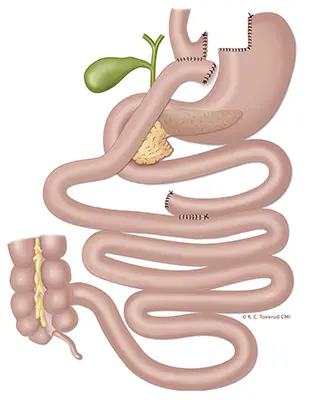
Personer med sykelig overvekt som ikke har lykkes med å gå ned i vekt etter gjentatte forsøk, kan ha nytte av fedmeoperasjon. Hovedgrunnen til at en fedmeoperasjon gir vektreduksjon er at man blir blir mindre sulten og raskere mett, ikke at man har koblet ut deler av tarmen. Gastrisk bypass er en type fedmekirurgi der magesekken blir redusert med om lag 95 prosent og tarmene kobles om.
Ved operasjonen gastrisk bypass gjøres magesekken mindre ved at kirurgen lager en lomme (cirka 20 - 30 ml) av din opprinnelige magesekk og kobler den til tynntarmen. Inngrepet gjør at du får en tidlig og vedvarende metthetsfølelse og fører til at de fleste går ned i vekt de første 12-18 månedene etter operasjonen..
En fedmeoperasjon alene kan ikke kurere fedme.
Før
- Unngå småeting. Et til faste tider og bruk tid på måltidene. Nyt maten!
- Et mat med mykje protein: reint kjøtt, fugl eller fisk, egg, belgfrukter (erter, bønner, linser) eller magre mjølkeprodukt.
- Prøv å unngå å ete fordi du er lei deg, sint, deprimert eller kjedar deg.
- Følg ein lågkaloridiett tre veker før operasjonen.
- kjensleregulert eting, der du et eller drikk (f.eks. sjokolade, is, kaker, snacks) for å dempe ubehagelege følelsar som indre uro, angst eller tristheit,
- ukontrollert eting, der du et mat i ukontrollerte mengder eller har ein tendens til impulsstyrt eting
- eteavgrensing, der du i større eller mindre grad prøver å avgrense inntaket av mat
- Planlegg korleis du skal gjennomføre forandringane
- Et regelmessig og langsamt, tygg maten godt og øv på små porsjonsstørrelsar
- Auk aktivitetsnivået ditt for å komme i betre form
- Unngå vektauke mens du ventar på operasjonen
- Slutt å røyke
- Unngå småeting. Et til faste tider og bruk tid på måltidene. Nyt maten!
- Et mat med mykje protein: reint kjøtt, fugl eller fisk, egg, belgfrukter (erter, bønner, linser) eller magre mjølkeprodukt.
- Prøv å unngå å ete fordi du er lei deg, sint, deprimert eller kjedar deg.
- Følg ein lågkaloridiett tre veker før operasjonen.
- kjensleregulert eting, der du et eller drikk (f.eks. sjokolade, is, kaker, snacks) for å dempe ubehagelege følelsar som indre uro, angst eller tristheit,
- ukontrollert eting, der du et mat i ukontrollerte mengder eller har ein tendens til impulsstyrt eting
- eteavgrensing, der du i større eller mindre grad prøver å avgrense inntaket av mat
- Planlegg korleis du skal gjennomføre forandringane
- Et regelmessig og langsamt, tygg maten godt og øv på små porsjonsstørrelsar
- Auk aktivitetsnivået ditt for å komme i betre form
- Unngå vektauke mens du ventar på operasjonen
- Slutt å røyke
Under
Illustrasjon: Kari C. Toverud

Illustrasjon: Kari C. Toverud
Etter
- Drikke Biola eller sviskesaft
- Ete svisker som har lege i vatn over natta
- Legge 1 spiseskei knuste linfrø i 0,5 glas vatn over natta. Et alt saman, gjerne med Biola til
- Ta laktulose (15–30 ml dagleg) i 2–4 dagar inntil avføring er normal
- Multivitamin (komplett vitamin- og mineraltilskot med jern og K-vitamin, eks. Nycoplus Multi) 2 tablettar dagleg det første året etter operasjon, deretter 1–2 tablettar dagleg.
- Vitamin B12 i sprøyte, første gong 1 månad etter operasjon, deretter 1 mg kvar tredje månad, eller vitamin B12 i tablettform 1 mg dagleg.
- Vitamin D- og kalsiumtilskot (0,5 g kalsium og 10 μg vitamin D3) 1 tablett 2 gonger dagleg eller 2 tablettar 1 gong dagleg.
- Jern, 100 mg til kvinner som har menstruasjon 1 tablett 1 gong dagleg. Menn og kvinner utan menstruasjon, 45–60 mg jern dagleg.
- Drikke Biola eller sviskesaft
- Ete svisker som har lege i vatn over natta
- Legge 1 spiseskei knuste linfrø i 0,5 glas vatn over natta. Et alt saman, gjerne med Biola til
- Ta laktulose (15–30 ml dagleg) i 2–4 dagar inntil avføring er normal
- Multivitamin (komplett vitamin- og mineraltilskot med jern og K-vitamin, eks. Nycoplus Multi) 2 tablettar dagleg det første året etter operasjon, deretter 1–2 tablettar dagleg.
- Vitamin B12 i sprøyte, første gong 1 månad etter operasjon, deretter 1 mg kvar tredje månad, eller vitamin B12 i tablettform 1 mg dagleg.
- Vitamin D- og kalsiumtilskot (0,5 g kalsium og 10 μg vitamin D3) 1 tablett 2 gonger dagleg eller 2 tablettar 1 gong dagleg.
- Jern, 100 mg til kvinner som har menstruasjon 1 tablett 1 gong dagleg. Menn og kvinner utan menstruasjon, 45–60 mg jern dagleg.
Vær oppmerksom
Kontakt
Tønsberg
Tønsberg

Tønsberg
Halfdan Wilhelmsens allé 17
3116 Tønsberg
Transport

Reiser du til og fra offentlig godkjent behandling, kan du ha rett til å få dekket reiseutgifter.
Sykehusetligger nær jernbane - og rutebilstasjon i Tønsberg sentrum.
Praktisk informasjon
Når en i familien er alvorlig syk, rusavhengig eller skadet påvirkes hele familien. Barn er spesielt sårbare og kan ha mange spørsmål og bekymringer knyttet til dette. Mange barn føler seg redde og alene.
Sykehuset i Vestfold har ansvar for utlån av behandlingshjelpemidler med tilhørende forbruksmateriell for hjemmeboende i Vestfold, med unntak av Sande og Svelvik, som tilhører Vestre Viken.
En del pasienter reagerer allergisk på blomster og parfyme. Vi ber om at det tas hensyn til dette.
Blomster er hyggelig både å få og å gi bort, men tenk på hvilke blomster du velger. Dessverre kan noen blomster gi ubehag for pasienter. Men selv om pasienter reagerer på en del typer blomster, er utvalget stort blant blomster du kan ha med når du kommer på pasientbesøk.
Vær oppmerksom på at enkelte sengeposter ikke tillater blomster på avdelingen i det hele tatt. Det er ikke tillatt med blomster på barne- og ungdomsposten.
Se oversikt fra Astma- og allergiforbundet om ja- og nei-blomster
Mange pasienter og pårørende ønsker å ta bilde/video eller blogge fra tiden på sykehuset. Det er det selvsagt anledning til, så lenge du tar hensyn til andre pasienters personvern.
Gode råd
Her er et par gode råd for bruk av sosiale medier til deg som er pasient eller pårørende:
Husk å ikke formidle opplysninger/bilder/videoer om andre pasienter eller pårørende uten deres samtykke.
Husk at ansatte heller ikke alltid vil ha bilder av seg publisert, og skal samtykke til publiseringen. Du bør fjerne bilder etc. om den det gjelder ber deg om det.
”Den blå resept” i Tønsberg
Kafeen ligger i første etasje, inn til høyre når du har gått inn hovedinngangen.
Åpningstider
- Mandag til fredag klokken 07.00 – 19.00.
- Lørdag – søndag og helligdager er kafeen stengt.
Sykehuset har inngått samarbeid med Narvesen om at de har et utvidet mattilbud dagene kafeen har stengt. Det vil blant annet være mulig å kjøpe middag i porsjonsforpakninger en selv kan varme i mikrobølgeovn i kiosken eller ved vareautomaten.
Ved hovedinngangen i Tønsberg har Narvesen en kiosk.
Åpningstider Narvesen kiosk:
- Mandag til fredag: kl. 07.00 - 20.30.
- Lørdag, søndag og helligdager: kl. 10.00 - 20.00.
- 1. januar (nyttårsdagen) og 1. juledag: stengt.
- 17. mai. Kristi Himmelfartsdag, påske, pinse, jul- og nyttårsaften: kl. 09.00 - 15.00.
Pårørende og besøkende henvises til å benytte sykehusets kafé eller kiosk.
I en normalsituasjon serveres det ikke noen form for mat eller drikke til pårørende fra sykehusets postkjøkken i sengeposten.
Pårørende til barn
Minst en av foreldrene, som på grunn av barnets sykdom oppholder seg på sykehuset sammen med barnet store deler av døgnet, får gratis mat.
Bakterier kan bli motstandsdyktige mot antibiotika. Det kan få betydning hvis du trenger behandling.
Testing for motstandsdyktige bakterier
Du må kontakte fastlegen for å få undersøkt om du er bærer av motstandsdyktige bakterier - MRSA, ESBL, VRE - dersom du:
- Har vært innlagt, blitt undersøkt eller fått behandling,kirurgi eller for eksempel tannbehandling utenfor Norden i løpet av de siste 12 måneder
- Dersom du, eller noen i din husstand tidligere har fått påvist disse bakteriene
- Har arbeidet som helsearbeider i institusjon utenfor Norden siste 12 måneder, eller
- Har hud/sårinfeksjon eller kronisk hudlidelse og i løpet av de siste 12 måneder har oppholdt deg sammenhengende i mer enn 6 uker utenfor Norden
Undersøkelsen hos fastlegen må gjøres senest en uke før du har time ved de fleste poliklinikker og alle sengeposter ved Sykehuset i Vestfold siden resultatet skal foreligge før du kommer til sykehuset.
Ikke alle må ta prøve
Ikke alle som skal til undersøkelse eller behandling på sykehuset må ta alle prøvene. Snakk med fastlegen.
Hva er resistens og hvorfor er det viktig å teste mot slike bakterier?
Bakterier kan utvikle nye egenskaper ved at genene forandres på en slik måte at de blir motstandsdyktige mot enkelte typer antibiotika. Bakteriene har da utviklet resistens, og behandling med det aktuelle antibiotikum vil ikke ha den tilsiktede effekten.
Hvorfor ønsker vi ikke disse bakteriene i sykehus?
De fleste som blir smittet av både MRSA, ESBL og VRE vil ikke bli syke. Men pasienter som har betydelig svekket infeksjonsforsvar kan få alvorlige infeksjoner av disse bakteriene. Derfor ønsker vi ikke at disse bakteriene kommer inn i helseinstitusjoner.
Hva skjer hvis det blir påvist at jeg er bærer av slike bakterier?
Dersom undersøkelsen viser at du er bærer av slike bakterier, vil det bli tatt forhåndsregler under behandlingen for å unngå smitte av andre pasienter. Du vil få mer informasjon om dette på sykehuset.
Sykehuset i Vestfold har avtaler med flere hotell for pasienter som har behov for overnatting utenfor sykehuset i forbindelse med sin behandling.
For å få rabatt er det viktig at du opplyser om at du er pasient ved SiV.
Sykehuset har avtaler med:
- Quality Hotel Tønsberg
Adresse: Ollebukta 3, 3126 Tønsberg
Telefon: 33 00 41 00. - Quality Hotel Klubben
Adresse: Nedre Langgate 49, 3126 Tønsberg.
Telefon: 33 35 97 00. - Thon Hotel Brygga
Adresse: Nedre Langgate 40, 3126 Tønsberg.
Telefon: 33 34 49 00. - Wilhemsen House
Adresse: Halfdan Wilhelmsens Allé 22, 3112 Tønsberg.
Telefon: 971 36 000.
Pasienter ved SiV får 15 prosent rabatt på kortidsleie (fra en dag til en måned) ved Wilhemsen House. Dette er selvbetjent leilighetshotell/overnattingshybel. Bestilling sendes til post@wh.no – se mer informasjon på www.wh.no.
Les om dine rettigheter til kostgodtgjørelse på helsenorge.no
Sykehuset i Vestfold HF
Postboks 2168
3103 Tønsberg
Alle brev som sendes til sykehuset skal sendes til denne adressen. Merk brevet med avdeling eller navn. Postmottaket ved sykehuset registrerer og fordeler all post.
Sykehuset i Vestfold er et "Røykfritt sykehus". Det er ikke tillatt å røyke inne i bygningene tilhørende Sykehuset i Vestfold.
Vi ber om at røykeforbudet blir respektert av hensyn til pasienter som er allergiske mot sigarettrøyk.
Det er en utfordring at mange stiller seg utenfor inngangene og røyker. Dette gjør det vanskelig for alle de som ikke tåler tobakksrøyk. Vis hensyn.
Det er tillatt å røyke ute i spesielle soner ved hvert av sykehusene. Utenfor alle innganger er det satt opp askebeger til å stumpe røyken i før man går inn i bygningene.
Røykeplasser
Det er to røykeplasser for pasienter og pårørende ved SiV-Tønsberg. En på baksiden av sykehuset. Utgangen til røykeplassen finner du ved å gå forbi heisene, gjennom glassdøra, og deretter rett fram og ut. Det er satt opp bord med tak over på røykeplassen. Her kan også senger kjøres ut under tak.
Den andre røykeplassen er på fremsiden av sykehuset foran hovedinngangen ved skifermuren.
Med samtale- og livssynstjenesten kan man snakke om livet sitt; om det man gleder seg over og kanskje håper på, eller det som er vondt og vanskelig i forhold til tap, smerter, angst, depresjon, familiesituasjon, tro og tvil. Man kan snakke om det som ligger en på hjertet. I en samtale så er det alltid den som ønsker samtalen som bestemmer hva den skal handle om.
Samtale- og livssynstjenesten ved SiV har både sykehusprest og sykehusfilosof. De kan også være behjelpelige med å formidle kontakt med representanter fra andre religioner eller livssyn.
Vi ønsker å få dine erfaringer som pasient eller pårørende ved Sykehuset i Vestfold. Det er viktig for at vi skal kunne gi deg og andre pasienter ett enda bedre tilbud. Du kan gi oss tilbakemelding gjennom å svare på vår brukerundersøkelse.
Les mer om undersøkelsen og hvordan du kan gi tilbakemelding her
Sykehusapoteket i Tønsberg finner du hvis du går til venstre etter at du har gått inn hovedinngangen. Følg så skiltene til apoteket.
Åpningstider og annen informasjon finner du på nettsidene til apoteket
Sykehuskapellet ved sykehuset i Vestfold er åpent hele døgnet og er ment til å være et stille rom dit man kan trekke seg tilbake med tankene sine.
Hvor er sykehuskapellet?
Sykehuskapellet finner du en trapp ned fra vrimleområdet i hovedetasjen (E1). Kapellet er ved siden av auditoriet og biblioteket.
Sykehusets annerledesrom
Når sykehuskapellet ble innviet ble det sagt: ”Dette er sykehusets annerledesrom. I dette rommet skal mennesker blant annet kunne lytte til sine liv, la tankene hvile og hjertet skal få et sted å bli tømt og fylt igjen.”
Til sykehuskapellet kan man gå når som helst på døgnet. Noen går dit for å få samlet tankene sine, andre går dit for å be en bønn.
Bønnesteiner
I sykehuskapellet er det ikke lov med levende lys, derfor har vi heller bønnesteiner som man kan legge fra seg på alteret eller ta med seg videre i livet.
Det finnes også salmebøker og bibler som man gjerne kan låne med seg.
Sykkelparkering for besøkende ved SiV-Tønsberg finner du rett nedenfor hovedinngangen ved skifermuren.
Sykehuset har kun klær som egner seg til sengeleie. Derfor ønsker vi at du benytter eget tøy ved opphold i fellesrom som korridor, dagligstue og vrimleområdet.
Ikke alle skader som oppstår i helsevesenet kan forhindres. Noen er forventede bivirkninger av en ellers nyttig behandling. Skader som infeksjoner, feilmedisinering, liggesår, fall eller komplikasjoner i forbindelse med operasjoner kan i mange tilfeller unngås.
Ring inntakskontor (se innkallingsbrev for telefonnummer) hvis det skjer endringer i din helsetilstand, eller du har vært hos lege og det fremkommer nye opplysninger i tiden mellom poliklinikk preoperativ og operasjon.
Hvordan unngå infeksjoner
- Vask hendene. God håndhygiene er det enkleste, viktigste og mest effektive tiltaket for å unngå smitte.
- Katetre, for eksempel urinkateter eller katetre i blodåren, øker risikoen for infeksjoner. Det skal vurderes daglig om slikt utstyr er nødvendig for behandlingen. Gi beskjed til personalet dersom du kjenner smerte, får feber, blir rød eller hoven i områder med slikt utstyr. Det kan være tegn på infeksjon.
Ernæring - råd for deg med lite matlyst
Mange har ikke lyst på mat og spiser derfor mindre når de er innlagt på sykehus. For de fleste har dette liten betydning, men for noen pasienter kan dette føre til at de blir underernært.
God ernæring gir bedre velvære, fører til at sår gror raskere, færre komplikasjoner, gir bedre immunforsvar og er viktig for medisinsk behandling.
Det er viktigere at du spiser, enn hva du spiser.
- Spis små og hyppige måltider
- Kom gjerne med ønsker om mat (ønskekost)
- Ernæringsdrikker
- Berik maten med fløte eller smør
Aktivitet er viktig
Det er viktig at du både beveger deg og hviler. Aktivitet vil normalisere kroppens naturlige funksjoner. Det bidrar også til å forebygge komplikasjoner.
- Beveg deg i sengen
- Sitt oppe i stol ved måltider
- Beveg deg i og utenfor sengeposten
Liggesår - hvordan du kan bidra for å unngå liggesår
Liggesår er en skade som kan oppstå dersom man ligger eller sitter for lenge i samme stilling.
- Spør personalet om hjelp dersom du ikke klarer å endre stilling selv.
- Snakk med personalet dersom du ligger ubekvemt. Vi kan finne en annen madrass eller avlastende puter til deg.
- Gi beskjed hvis du har vondt noen steder på kroppen etter å ha ligget lenge i ro.
Fall - råd om hvordan du kan bidra til at du unngår fall
Fall er en vanlig årsak til skader blant eldre. Yngre kan også falle lettere ved sykdom.
- Gi beskjed hvis du er svimmel eller slapp.
- Avtal med personalet dersom du trenger følge når du er oppe.
- Bruk stødig fottøy eller sokker med anti-skli.
- Bruk ganghjelpemiddel (for eksempel rullator).
- Sitt litt på sengekanten før du reiser deg og be om hjelp dersom du er i tvil hvor mye du orker.
- Bruk sengehest når du ligger i sengen.
Pårørende bes om å gi beskjed når de forlater pasienter som har økt risiko for å falle.
Medisiner - hva du selv kan gjøre selv for å unngå feilmedisinering
Mange pasienter har flere sykdommer og bruker mange legemidler samtidig. Feilmedisinering fører hvert år til unødvendige pasientskader og dessverre noen dødsfall.
- Du bør til enhver tid ha med en oppdatert medisinliste fra din fastlege.
- Under innleggelsen på sykehuset skal alle medisinene dine styres av lege og sykepleier.
- Gi beskjed dersom du får medisiner du ikke kjenner igjen, om du får uventede bivirkninger eller medisinen ikke virker som den skal.
- Hvis det er gjort endringer i medisinlisten din under innleggelsen, bør du gjennomgå den med lege før utreise. Dette er for å sikre at du vet hvilke medisiner du skal bruke, hvordan og hvorfor du skal bruke dem.
Ved utreise - hva du må huske på før du reiser hjem fra sykehuset
Vi anbefaler alle pasienter å være aktive deltagere i egen utredning og behandling.
Før du utskrives bør du få vite:
Om dine nye medisiner påvirker evnen til å kjøre bil eller arbeide med farlig utstyr.
Hvem du skal kontakte dersom du har spørsmål om behandlingen.
Om du skal ha noen oppfølging av helsetjenesten etter utskrivelsen.
Nyttige spørsmål når du snakker med helsepersonell for å delta aktivt i din behandling:
- Hva er det som er mitt hovedproblem?
- Hva er det jeg selv skal passe på?
- Hvorfor er det viktig at jeg gjør dette?
Du kan bruke egen mobiltelefon, PC eller nettbrett. Det er åpent, gratis og trådløst internett ved bruk av egen PC, mobil eller nettbrett.
Når du må bruke egen mobiltelefon ber vi om at det tas hensyn til andre pasienter, og at det ikke ringes i forbindelse med aktivitetstimer og måltider.
Sykehuset tar ikke ansvar for medbrakt teknisk utstyr.
Sykehuset i Vestfold er også en utdannelsesinstitusjon som samarbeider med Universitetet i Oslo.
Ved sykehuset gjennomføres også kompetanseutvikling for alle ansatte og du vil kunne møte personell som deltar i dette. Det betyr at du også vil møte legestudenter, sykepleiestudenter og andre som er under utdanning her ved sykehuset, og at disse vil kunne være involvert i din behandling.
Presumerte samtykke
Dette skal skje under pasientens "presumerte samtykke". Dersom pasienten ønsker å trekke sitt samtykke, gjøres det gjennom beskjed til behandlende lege.
Biologisk forskningsreservasjon
Forskere kan søke om å bruke biologiske prøver som blir tatt i helsetjenesten i forskningsprosjekter. Dette kan gjøres uten pasientens samtykke, men Helseforskningsloven krever at forskningsprosjektet skal være forhåndsgodkjent av Regional komité for medisinsk og helsefaglig forskningsetikk (REK).
Samtidig har alle rett til å reservere seg mot at deres biologiske materiale blir brukt til forskning. Ved å fylle ut et eget reservasjonsskjema blir personen registrert i registeret for biologisk forskningsreservasjon hos Folkehelseinstituttet. Så lenge personen er oppført i registeret, kan det biologiske materialet ikke brukes i forskning. Reservasjonen kan gjøres på et hvilket som helst tidspunkt.
Forskere er pålagt å fjerne alle som er registrert fra utvalget de skal forske på. Dette gjøres ved at forskerens datafil kjøres gjennom en kontrollrutine hos Folkehelseinstituttet.
Forskeren får en kvittering på at utvalget er kontrollert mot registeret for biologisk forskningsreservasjon.
Personer som er oppført i registeret, kan bli spurt om å delta i forskningsprosjekter der de selv gir sitt samtykke. Reservasjonen beskytter mot å bli med i forskningsprosjekter uten eget samtykke.
Sykehuset tar ikke ansvar for penger og verdisaker som oppbevares på pasientrommene.
Ønskeambulansen er et tilbud til alvorlige syke pasienter som ikke kan reise med vanlige transportmidler. Frivillig helsepersonell og ambulanse transporterer pasienten til et ønsket sted.
Hensikten med tilbudet er å oppfylle et ønske. For eksempel å besøke et spesielt sted eller arrangement, delta på en familiesammenkomst eller besøke en venn.
Pasientens ønske, praktiske muligheter og medisinske og pleiemessige behov må vurderes før turen.
Hvem henvender jeg meg til?
Pasienter eller pårørende som ønsker å bruke tilbudet, kan henvende seg til:
Seksjonsleder Nina Cecilie Firing
Onkologisk-palliativ seksjon
Tlf. 33 34 27 35
E-post: nina.firing@siv.no
Frivilling innsats
Tilbudet drives gjennom frivillig innsats av ansatte ved Sykehuset i Vestfold. Sykehuset stiller ambulanse og utstyr til disposisjon.